
Back Aandaggebrek-hiperaktiwiteitsteuring AF Aufmerksamkeitsdefizit-/Hyperaktivitätsstörung ALS اضطراب نقص الانتباه مع فرط النشاط Arabic Diqqət çatışmazlığı və hiperaktivlik pozuntusu AZ دیقت اسکیلمه سی و چوخلی چالیشما پوزوکلوگی AZB Сіндром дэфіцыту ўвагі і гіперактыўнасці BE Синдром на дефицит на вниманието и хиперактивност Bulgarian অতিচঞ্চল অমনোযোগিতা Bengali/Bangla Poremećaj hiperaktivnosti i deficita pažnje BS Trastorn per dèficit d'atenció amb hiperactivitat Catalan
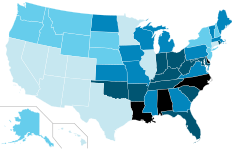 Poziom występowania ADHD w Stanach Zjednoczonych w 2007 | |
| Klasyfikacje | |
| ICD-10 | |
|---|---|
| DiseasesDB | |
| OMIM | |
| MedlinePlus | |
| MeSH | |
ADHD (od ang. attention deficit hyperactivity disorder), zespół nadpobudliwości psychoruchowej z deficytem uwagi, zespół nadpobudliwości psychoruchowej z brakiem koncentracji uwagi, w klasyfikacji ICD-10 jako zaburzenia hiperkinetyczne – zespół neurorozwojowych zaburzeń psychicznych[1][2][3][4] objawiający się znacznymi problemami z funkcjami wykonawczymi (np. kontrolą uwagi i kontrolą hamującą), powodujący niewspółmierne do wieku dotkniętej nimi osoby deficyty uwagi, hiperaktywność, nadpobudliwość ruchową lub impulsywność[5][6][7]. Osoby dotknięte zaburzeniami z grupy ADHD często wykazują się brakiem wytrwałości w realizacji zadań wymagających zaangażowania poznawczego, tendencją do przechodzenia od jednej aktywności do drugiej bez ukończenia żadnej z nich oraz zdezorganizowaną, słabo kontrolowaną, nadmierną aktywnością[8]. Odmianą ADHD jest ADD (ang. attention-deficit disorder, czyli zaburzenie objawiające się deficytem uwagi), gdzie nadpobudliwość nie występuje, zwłaszcza u dorosłych.
Dla poprawnej diagnozy symptomy muszą pojawić się na stosunkowo wczesnym etapie rozwoju człowieka, pomiędzy szóstym i dwunastym rokiem życia, i utrzymywać się przynajmniej przez pół roku[9][10]. U osób w wieku szkolnym zaburzenia koncentracji uwagi związane z ADHD mogą prowadzić do obniżonych wyników w nauce.
Choć jest to jedno z najczęściej badanych i diagnozowanych zaburzeń psychiatrycznych u dzieci i młodzieży[11], jego przyczyna w większości wypadków nie jest znana. Światowa Organizacja Zdrowia ocenia, że w 2013 na całym świecie około 39 milionów osób było dotkniętych ADHD[12]. Przy stosowaniu kryteriów DSM-IV zaburzenia związane z ADHD diagnozuje się u ok. 6–7% dzieci[13], z kolei przy stosowaniu kryteriów ICD-10 odsetek ten wynosi 1–2%[14]. Podobne wyniki notowane są niezależnie od regionu świata, rasy i kultury, i zależą głównie od przyjętych sposobów diagnozy[15]. ADHD diagnozowane jest około 2 razy częściej u chłopców niż u dziewcząt[16][17] i około 1.6 razy częściej u mężczyzn niż u kobiet[17]. Symptomy diagnostyczne zostały stworzone na podstawie symptomów u chłopców co doprowadziło do tego, że dziewczynki często są niezdiagnozowane bądź diagnozowane później w życiu[18][19][20][21]. Termin ADHD obejmuje zarówno ADHD z zaburzeniami hiperaktywnymi, jak i bez nich u dorosłych i dzieci[22]. Od 30 do 50% osób, u których zaburzenia ze spektrum ADHD wykryto w dzieciństwie, przejawia niektóre lub wszystkie cechy zespołu także w dorosłości, co oznacza, że pojawiają się one u 2 do 5% całej dorosłej populacji[23][24][25]. Zaburzenia te często trudno jest odróżnić od wielu innych schorzeń, a także od wysokiej aktywności mieszczącej się jednak w normie rozwojowej[10].
Strategie postępowania w leczeniu ADHD różnią się w zależności od kraju, jednak zazwyczaj obejmują połączenie psychoterapii, zmiany stylu życia i terapii farmakologicznej. Przykładowo zalecenia brytyjskie doradzają leczenie farmakologiczne jako pierwszy etap terapii u dzieci z ciężkimi objawami, oraz u dzieci z umiarkowanymi objawami, u których psychoterapia nie przynosi spodziewanych efektów[26]. W Kanadzie i Stanach Zjednoczonych zaleca się połączenie leków i terapii behawioralnej u wszystkich pacjentów z wyjątkiem osób w wieku przedszkolnym[27][28]. Oba zestawy zaleceń odradzają stosowanie terapii stymulacyjnej u najmłodszych[26][28]. Przynosi ona efekty, jednak nie ma pewności co do jej długofalowej skuteczności[26][29][30][31]. Wraz z dorastaniem i wchodzeniem w dorosłość wielu pacjentów nabywa umiejętności radzenia sobie z przypadłościami, dzięki którym są w stanie zniwelować częściowo lub w całości ograniczenia wynikające z ADHD[32].
Wokół ADHD, jego diagnozy i metod leczenia od lat 70. XX wieku narosło wiele nieporozumień, teorii spiskowych i kontrowersji[33]. Dotyczą one w szczególności przyczyn zaburzeń oraz skuteczności stymulacji farmakologicznej w leczeniu ich symptomów[34][35]. Większość służb zdrowia uznaje ADHD za realne zaburzenie zdrowia, naukowcy spierają się głównie o sposoby diagnozy i leczenia[36][37][38]. Przed 1987 w literaturze anglosaskiej używano nazwy ADD (ang. attention-deficit disorder)[39].
- ↑ Kooij i in. 2010 ↓, s. 1–3.
- ↑ Lange i in. 2010 ↓, s. 241–255.
- ↑ Sroubek, Kelly i Xiaobo 2013 ↓, s. 103–110.
- ↑ Clauss-Ehlers 2010 ↓, s. 133.
- ↑ Nestler, Hyman i Malenka 2008 ↓, s. 313–321.
- ↑ Diamond 2013 ↓, s. 135–168.
- ↑ Childress i Berry 2012 ↓, s. 309–325.
- ↑ ICD-10 2000 ↓, Rozdział V.
- ↑ CDC 2015a ↓, ¶ „Based on the types of symptoms…”.
- ↑ a b Dulcan i Lake 2011 ↓, s. 34.
- ↑ Kooij i in. 2010 ↓, s. 3.
- ↑ Vos i in. 2015 ↓, s.v. „ADHD”.
- ↑ Willcutt 2012 ↓, s. 490–499.
- ↑ Cowen, Harrison i Burns 2012 ↓, s. 546, 654–656, 688.
- ↑ Faraone 2011 ↓, s. 449–450.
- ↑ Erik G. Willcutt, The Prevalence of DSM-IV Attention-Deficit/Hyperactivity Disorder: A Meta-Analytic Review, „Neurotherapeutics”, 9 (3), 2012, s. 490–499, DOI: 10.1007/s13311-012-0135-8, ISSN 1878-7479 [dostęp 2024-01-28].
- ↑ a b American Psychiatric Association (red.), Diagnostic and statistical manual of mental disorders: DSM-5-TR™, Fifth edition, text revision, Washington, DC: American Psychiatric Association Publishing, 2022, ISBN 978-0-89042-575-6 [dostęp 2024-01-28].
- ↑ Susan Young i inni, Females with ADHD: An expert consensus statement taking a lifespan approach providing guidance for the identification and treatment of attention-deficit/ hyperactivity disorder in girls and women, „BMC Psychiatry”, 20 (1), 2020, DOI: 10.1186/s12888-020-02707-9, ISSN 1471-244X [dostęp 2024-01-28] (ang.).
- ↑ Nicole Crawford, ADHD: A women’s issue., PsycEXTRA Dataset, 2003, DOI: 10.1037/e300052003-022 [dostęp 2024-01-28].
- ↑ V. Emond, C. Joyal, H. Poissant, Neuroanatomie structurelle et fonctionnelle du trouble déficitaire d’attention avec ou sans hyperactivité (TDAH), „L’Encéphale”, 35 (2), 2009, s. 107–114, DOI: 10.1016/j.encep.2008.01.005 [dostęp 2024-01-28] (fr.).
- ↑ Ilina Singh, Beyond polemics: science and ethics of ADHD, „Nature Reviews Neuroscience”, 9 (12), 2008, s. 957–964, DOI: 10.1038/nrn2514, ISSN 1471-003X [dostęp 2024-01-28] (ang.).
- ↑ Hallowell i Ratey 2007 ↓.
- ↑ Kooij i in. 2010 ↓, s. 3–4.
- ↑ Bálint i in. 2008 ↓, s. 324–335.
- ↑ Ginsberg i in. 2014 ↓, s. 2.
- ↑ a b c NCCMH 2009 ↓, s. 19–27, 38, 130, 133, 317.
- ↑ Weiss, Vincent i Jain 2013 ↓, s. VI–VII.
- ↑ a b CDC 2015b ↓, ¶ 1–6.
- ↑ Huang i Tsai 2011 ↓, s. 539–554.
- ↑ Arnold i in. 2015 ↓, s. 1–2 i dalej.
- ↑ Parker i in. 2013 ↓, s. 87–99.
- ↑ Gentile, Atiq i Gillig 2006 ↓, s. 25–30.
- ↑ Parrillo 2008 ↓, s. 63.
- ↑ Mayes, Bagwell i Erkulwater 2008 ↓, s. 151–166.
- ↑ Cohen i Cicchetti 2006 ↓.
- ↑ Sim, Hulse i Khong 2004 ↓, s. 615–618.
- ↑ Silver 2004 ↓, s. 4–7.
- ↑ Schonwald i Lechner 2006 ↓, s. 189–195.
- ↑ Prifitera, Saklofske i Weiss 2005 ↓, s. 237.